Autores
Yasobant S
, Bhavsar P, Kalpana P, Memon F, Trivedi P,
Saxena D
Recibió
31 de mayo de 2021
Aceptado para publicación
22 de julio de 2021
Publicado
10 de agosto de 2021 Volumen 2021: 14 páginas 3275—3286
DOI
https://doi.org/10.2147/RMHP.S322143
Comprobado por plagio
sí
Revisado por
Revisión individual anónima por pares
Comentarios del revisor de pares
2
Editor que aprobó la publicación:
Dr. Jongwha Chang
Descargar Articulo
[PDF]
Sandul Yasobant,
1,
2
Priya Bhavsar,
1
Pachillu Kalpana,
1
Farjana Memon,
1
Poonam Trivedi,
1
Deepak Saxena
1-3
1
Departamento de Epidemiología, Instituto Indio de Salud Pública Gandhinagar (IIPHG), Gandhinagar, 382042, India;
2
Centro para la Educación, la Investigación y el Desarrollo One Health (COHERD), Instituto Indio de Salud Pública Gandhinagar (IIPHG), Gandhinagar, 382042, India;
3
Jawaharlal Nehru Medical College, Datta Meghe Institute of Medical Sciences (DMIMS), Wardha, 442004, India Correspondencia: Deepak SaxenaIndian Institute of Public Health Gandhinagar, Opp. Cuartel general de la Fuerza Aérea, Nr. Lekawada, Gandhinagar, 382042, Gujarat, India Teléfono + 91-9327396717
[correo electrónico protegido]
Abstracto:
La cascada de atención de la tuberculosis (TB) es un modelo de atención recientemente desarrollado para la retención de pacientes en las etapas secuenciales de atención para un resultado de tratamiento exitoso. La cascada de la atención es múltiple y compleja en un entorno en el que el sistema de salud se está reformando para su resiliencia. India, uno de los países con mayor carga de mortalidad y morbilidad por tuberculosis, no es una excepción a esta complejidad. Con los diversos desafíos en el sistema de salud de la India y la diversidad social, es esencial comprender los factores que contribuyen a esta cascada de atención de la tuberculosis. Por lo tanto, este estudio tiene como objetivo mapear todos los factores que contribuyen a la cascada de atención de la tuberculosis en la India. Además, también captura los diferentes patrones de factores explorados hasta ahora en las regiones de diferentes países. Esta revisión sistemática de la literatura se realizó entre octubre de 2020 y febrero de 2021 en India utilizando bases de datos PubMed, Web of Science y Google Scholar. Dos revisores extrajeron los datos de los estudios elegibles para resumir y tabular los hallazgos importantes. Los datos se extrajeron y tabularon para el diseño del estudio, la ubicación del estudio, el tipo de pacientes con tuberculosis, el enfoque metodológico, los desafíos del lado del sistema y los desafíos del lado de la demanda en los hallazgos del estudio. De los 692 resultados iniciales de la búsqueda bibliográfica, finalmente se incluyeron 28 estudios para sintetizar la evidencia en esta revisión según los criterios de inclusión y exclusión. Esta revisión proporciona una idea de diferentes factores, como el lado del sistema (personal sanitario, institucional) y el lado de la demanda (individual, social) que contribuyen a la cascada de la atención. Los principales factores reflejados en la mayoría de los estudios fueron la condición socioeconómica, la conciencia de la enfermedad, los mitos / creencias, las adicciones entre los factores del lado de la demanda y la accesibilidad, la actitud del personal de salud, el retraso en la derivación para el diagnóstico entre los factores del lado del sistema. . Se recomienda la responsabilidad de abordar estos diversos factores para cerrar las brechas en la cascada de atención de la tuberculosis.
Palabras clave:
búsqueda de atención, cascada de atención, factores, tuberculosis, India
Introducción
Entre otras cargas mundiales de enfermedades, los casos estimados de tuberculosis (TB) son 130 casos / 100.000 habitantes a nivel mundial,
1
y 131 / 100.000 habitantes en India.
2
El Global TB Report 2020 indica que India tiene una doble carga de tuberculosis (26%) y multirresistente (MDR) / resistente a rifampicina (27%).
3
Aproximadamente el 26% de los casos incidentes en todo el mundo y el 31% de las muertes mundiales por tuberculosis fueron aportados por India.
4
En India, durante el Presupuesto de la Unión 2017-2018, con el compromiso de alcanzar la meta de los Objetivos de Desarrollo Sostenible de las Naciones Unidas (ONU) para 2030, el Gobierno anunció su plan para poner fin a la epidemia de tuberculosis para 2025.
5
El programa de control de la tuberculosis de la India fue rebautizado como Programa Nacional de Eliminación de la Tuberculosis (NTEP) del Programa Nacional Revisado de Control de la Tuberculosis (RNTCP) el 1 de enero de 2020. La batalla más larga contra esta enfermedad en la India comenzó como Programa Nacional de Control de la Tuberculosis (NTCP) en 1962 y continuó con dos fases de RNTCP desde 1997 hasta 2019.
6
Actualmente, NTEP funciona como un elemento líder de la Misión Nacional de Salud (NHM) y proporciona liderazgo técnico y administrativo a las actividades antituberculosas en el país.
Una entre otras deficiencias clave en el control de la tuberculosis son los “millones perdidos”: 3 de cada 10 personas que desarrollan tuberculosis en todo el mundo no son diagnosticadas ni tratadas o no son notificadas sobre los programas nacionales de tuberculosis.
7
La mayoría de los países representaron más de la mitad de la brecha mundial: India (17%), Nigeria (11%), Indonesia (10%), Pakistán (8%) y Filipinas (7%).
1
Es igualmente importante comprender el número absoluto de personas que logran un punto en la atención durante el tratamiento de la tuberculosis y una brecha (es decir, la diferencia entre los pasos, que representan a las personas con resultados subóptimos).
8
,
9
Las diversas brechas se han identificado a nivel mundial
10
,
11
y en la India.
10
La "cascada de atención" es un modelo útil para evaluar la prestación de atención por parte de un sistema de salud para una enfermedad específica.
11
El comportamiento en cascada de cuidados por parte de los pacientes se refiere a sus respectivas acciones para facilitarles el tratamiento o manejo de sus síntomas.
12
Es un proceso complicado que implica la interpretación de los pacientes de sus síntomas, su comportamiento / actitud de salud, y luego optar por acciones de tratamiento para adaptarse en función de la accesibilidad (económica y física).
12
Dado que la tuberculosis no suele ser una enfermedad de por vida y se puede curar con la terapia adecuada, hemos utilizado el término "cascada de atención de la tuberculosis" en esta revisión como un proceso continuo.
Los esfuerzos de la India hacia la eliminación de la tuberculosis se pusieron en práctica con cuatro pilares estratégicos: "Detectar - Tratar - Prevenir - Construir" (DTPB).
5
La cascada de la atención de la tuberculosis comienza con la aparición de los síntomas y el acceso a la búsqueda de servicios de atención de la salud del público o del privado. Por lo tanto, el diagnóstico precoz y preciso de la tuberculosis y la mejora de la eficiencia en la detección de casos, la identificación de los presuntos casos de tuberculosis en el primer punto de atención y su vinculación con las mejores pruebas de diagnóstico disponibles son de suma importancia. Con un sistema de red de laboratorio de tres niveles para el diagnóstico de TB, los laboratorios de referencia nacionales y / o intermedios y los centros de microscopía designados están realizando la microscopía de frotis de esputo para el diagnóstico primario de TB sensible a los medicamentos y la prueba molecular rápida para el diagnóstico de resistencia a los medicamentos. , incluidas las herramientas como la radiografía de tórax como método de detección para mejorar la sensibilidad de detección de la tuberculosis pulmonar, seguida de una prueba de diagnóstico de alta sensibilidad como CBNAAT como herramienta para la DST universal. Tras las pruebas de confirmación, los pacientes con DSTB han proporcionado combinaciones de dosis fijas diarias (FDC) según la banda de peso del paciente con una fase de continuación aumentada y sistemas de apoyo al tratamiento intensificado que utilizan las TIC y los pacientes con DRTB siguen el régimen más corto o más largo según el patrón resistente. Tratamiento seguido de actividades como monitoreo de adherencia, transferencia directa de beneficios (DBT) y consejería de seguimiento inicial y frecuente del paciente y miembros de la familia, supervisión del tratamiento por parte de un partidario de tratamiento capacitado, recuperación de interruptores del tratamiento, detección de reacciones adversas, El esquema de apoyo social, el apoyo psicosocial, el manejo de la comorbilidad y las investigaciones de laboratorio de seguimiento se estaban llevando a cabo como parte de las directrices del NTEP.
5
,
13
Todos los eventos de la cascada se capturan con un innovador y visionario sistema electrónico de registro y presentación de informes (Nikshay).
14
La cascada de atención de la tuberculosis es producto de factores cognitivos y no cognitivos, no solo de los pacientes sino también del sistema de salud, lo que requiere un análisis contextual para comprender los factores contribuyentes multiplicadores.
12
Aunque hasta ahora se han realizado diferentes estudios en la India sobre la captura de los factores de riesgo que contribuyen a la cascada de atención de los pacientes con tuberculosis, falta una revisión que compile todos los factores. Esto obliga a estudiar y mapear todos los factores que contribuyen a las vías de búsqueda de atención de la tuberculosis en la India. Además, también captura los diferentes patrones de factores explorados hasta ahora en las regiones de diferentes países. Los hallazgos de este estudio ayudarán a comprender los diversos y potenciales factores contribuyentes y ayudarán a futuras investigaciones a sugerir los factores menos explorados, que podrían tener un impacto (in) directo en la cascada de atención.
Métodos
Esta revisión sistemática de la literatura se realizó entre octubre de 2020 hasta la fecha (febrero de 2021) en India.
Términos y estrategias de búsqueda
Se realizó una búsqueda amplia a través de PubMed, Web of Science y Google Scholar (primeras 10 páginas web) utilizando palabras clave como tuberculosis y vías de búsqueda de atención. (((tuberculosis [Título / Resumen]) O (TB [Título / Resumen])) O (tubercul * [Título / Resumen])) O (“tuberculosis” [Términos MeSH]) Y ((“comportamiento de salud” [Título / Resumen]) O (acceso [Título / Resumen])) O (vía [Título / Resumen])) O (barrera [Título / Resumen])) O (“búsqueda de atención” [Términos MeSH]). Además, la búsqueda se limitó al país India junto con los brazos de búsqueda mencionados anteriormente. Se identificaron referencias clave adicionales a partir de la bibliografía de estudios relevantes.
Los criterios de inclusión y exclusión
Hemos incluido estudios que evaluaron y / o documentaron los factores que afectan directa o indirectamente la vía de búsqueda de atención de los pacientes con tuberculosis en la India, independientemente del diseño del estudio, la ubicación geográfica dentro de la India, el tipo de tuberculosis, la edad, el sexo o el tipo de enfermedad. tratamiento. Solo se consideraron para su inclusión los estudios publicados en inglés. Debido a las limitaciones de recursos, no incluimos estudios que se publicaron en otros idiomas. Solo los artículos publicados a partir de 2010 hasta la fecha se incluyeron en la revisión independientemente del diseño (tanto cuantitativo como cualitativo).
Seguro de calidad
Hubo tres revisores; dos buscaron de forma independiente en la base de datos y el tercer revisor examinó de forma independiente los estudios recuperados según los criterios de inclusión, inicialmente basándose en el título y el resumen y luego en los textos completos. Otro revisor también revisó aproximadamente el 20% de estos estudios para validar la inclusión de estudios. Los desacuerdos fueron resueltos mediante una discusión.
Extracciones de datos
Dos revisores extrajeron los datos de los estudios elegibles para resumir y tabular los hallazgos importantes. Se extrajeron y tabularon datos sobre el diseño del estudio, la ubicación del estudio, el tipo de pacientes con tuberculosis, el enfoque metodológico, los desafíos del lado del sistema y los desafíos del lado de la demanda en los hallazgos del estudio. Los factores contribuyentes se sintetizaron cuantitativa o cualitativamente como se expresa en los estudios incluidos. En algunos estudios, los factores de riesgo se expresaron con un valor absoluto; sin embargo, no se cuantificó en esta revisión. Por lo tanto, para esta revisión se extrajeron todos los factores de riesgo mencionados que contribuyeron a la cascada de atención.
Definiciones de estudio
Un factor de riesgo es una característica, condición o comportamiento que aumenta la probabilidad de contraer una enfermedad o lesión. Los factores de riesgo se presentan de forma individual (personal) o social (social) o ambiental. Los factores de riesgo interactúan entre sí y a menudo coexisten.
15
En este estudio, un factor contribuyente se considera igualmente como un factor de riesgo, ya que los autores plantearon la hipótesis de que cada factor contribuyente tiene algún impacto (directo o indirecto) en el resultado de la cascada de atención. En este estudio, la síntesis de factores de riesgo se realizó en dos categorías amplias, es decir, factores del lado del sistema (factores de los proveedores de servicios o factores organizacionales) y los factores del lado de la demanda (factores a nivel de paciente individual o a nivel social incluida la familia)
El retraso se mide desde el momento de la aparición de los primeros síntomas hasta el momento del inicio del tratamiento y se clasifica según el retraso del paciente y del sistema de salud. La demora del paciente es el tiempo que transcurre entre la aparición del primer síntoma de tuberculosis y el momento de buscar atención, mientras que la demora del sistema de salud es la duración entre el primer contacto con el establecimiento de salud y el momento de iniciar el tratamiento. El retraso del sistema de salud podría deberse a un retraso en el diagnóstico (es decir, entre la primera consulta formal hasta el diagnóstico confirmatorio) o un retraso en el tratamiento (es decir, un diagnóstico confirmatorio al inicio del tratamiento).
dieciséis
Resultados
Características generales de los estudios revisados
Resultados de la búsqueda
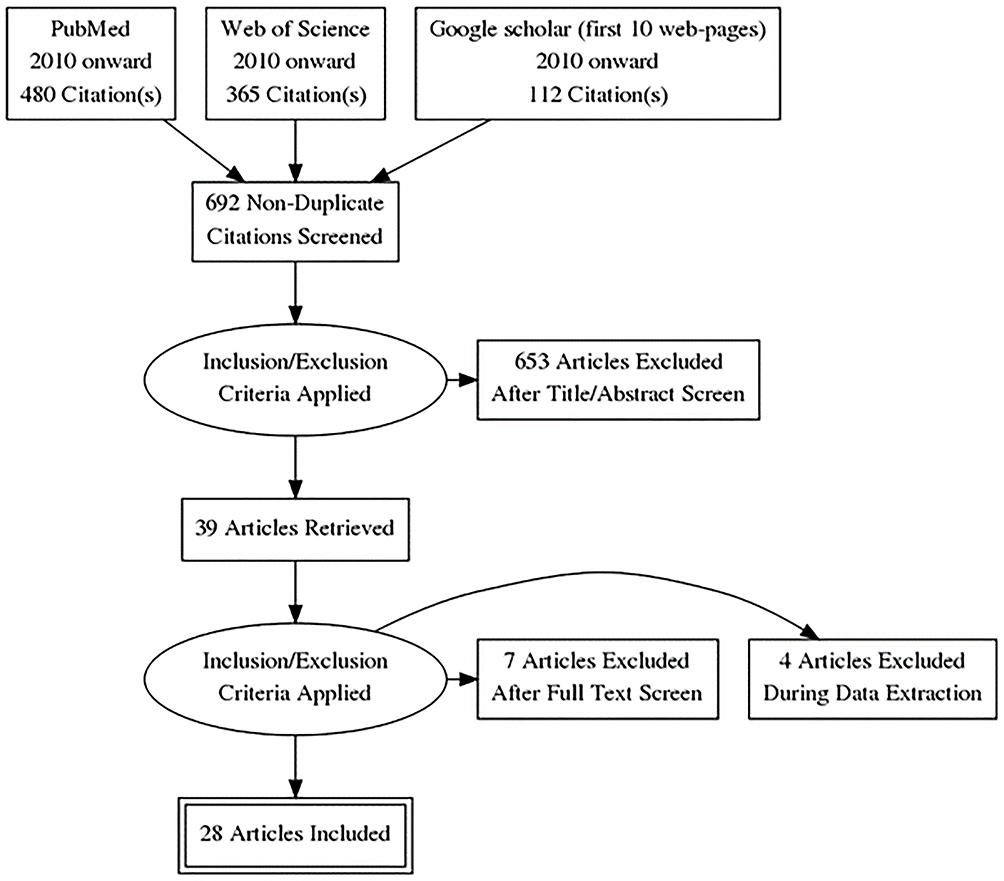
Hemos recuperado 692 resultados no duplicados de la búsqueda de literatura en PubMed, Web of Science y Google Scholar (primeras 10 páginas web). Después de la selección por título y resumen, quedaron 39 artículos. Finalmente se incluyeron 28 estudios para la síntesis de evidencia en esta revisión (
Figura 1
).
Figura 1
Proceso de búsqueda y selección de artículos para la revisión sistemática de la literatura sobre los factores contribuyentes en la cascada de atención de la tuberculosis en la India.
Resultados de búsqueda por entorno de investigación
Teniendo en cuenta la región geográfica del estudio en India, se realizaron alrededor de 9 estudios en Maharashtra, 5 estudios en Tamil Nadu y Puducherry, 3 en Madhya Pradesh, especialmente Bhopal, y 2 en Andhra Pradesh, y 1 estudio en nueve estados diferentes en todo el país. . Además, se realizó 1 estudio en Bihar, Karnataka, Delhi, Sikkim, Punjab, Gujarat, como se muestra en
tabla 1
.
tabla 1
Características descriptivas y su alcance de los estudios incluidos sobre la cascada de atención de la tuberculosis como se demuestra en la revisión realizada en octubre de 2020 y febrero de 2021 en la India
Resultados de búsqueda por año de publicación
Según los criterios de inclusión, en esta revisión se incluyeron estudios de 2010 en adelante.
tabla 1
, representa la distribución de frecuencia de la literatura incluida por año de publicación. Hubo las 5 publicaciones más altas en el año 2019, seguidas de 4 en 2017 y la menor de 1 en 2011 y 2014.
Resultados de búsqueda por tipo de estudio
Los 28 estudios incluidos comprendieron 19 estudios cuantitativos, 6 cualitativos y 3 estudios de métodos mixtos. Como se muestra en
tabla 1
, hubo tres enfoques clave en las muestras en los estudios incluidos, es decir, del lado del sistema (actores del programa de atención de la tuberculosis) o del lado de la demanda (variedades de pacientes con tuberculosis) o muestra mixta (tanto del lado del sistema como de la demanda) . Hubo 5 estudios que investigaron el problema con muestras mixtas, mientras que tres estudios se centraron exclusivamente en el análisis del lado del sistema y otros se centraron exclusivamente en el análisis del lado de la demanda. Las muestras del lado del sistema se seleccionaron principalmente para las entrevistas cualitativas de proveedores públicos y privados. Entre las muestras del lado de la demanda, había pacientes con TB en incumplimiento, pacientes con TB pulmonar (en tratamiento / completados), pacientes con TB exclusivamente mujeres, MDRTB (que se notificaron como Perdidos durante el seguimiento), casos de TB pediátrica (≤14 años), TB pacientes que no habían respondido al tratamiento. Un estudio también examinó los datos secundarios de presuntos casos de tuberculosis y los combinó con las entrevistas de los casos de tuberculosis muestreados. Las muestras de los estudios cuantitativos variaron de un mínimo de 50 a un máximo de 1667 pacientes con TB. Los datos secundarios de los pacientes con TB se realizaron con un máximo de 4979 casos. De manera similar, los estudios incluidos habían realizado un mínimo de 10 entrevistas a un máximo de 33 entrevistas entre los pacientes con tuberculosis seleccionados. Además, también se llevaron a cabo discusiones grupales específicas.
Todos los estudios incluidos se sintetizaron teniendo al menos un factor del lado del sistema (personal sanitario e institucional) o del lado de la demanda (personal o social). Trece estudios mencionaron factores relacionados con la fuerza de trabajo de salud y diez mencionaron factores institucionales. Del mismo modo, 25 estudios mencionaron al menos un factor personal y 10 estudios mencionaron factores sociales.
tabla 1
indica la vista resumida de los estudios incluidos para la síntesis con sus características y dimensiones.
Factores contribuyentes del lado del sistema (proveedores de salud / organizacional)
Los factores del lado del sistema se narran a nivel del proveedor o al nivel organizacional / institucional del sistema de salud. El impacto en la cascada de la atención ha documentado un desafío en la fuerza laboral de salud o en el nivel organizacional con un alcance más amplio. Los factores más contribuyentes que se documentaron a nivel de la fuerza laboral de salud son el personal sobrecargado que trabaja en el programa de TB,
20
derivación inapropiada por parte de proveedores privados,
17
,
22
profesionales no calificados considerados proveedores informales,
19
retraso en la derivación para el diagnóstico de TB desde las instalaciones privadas,
10
,
19
,
26
mano de obra capacitada inadecuada,
27
mala interpretación del diagnóstico provisional,
26
etc. Además, la actitud y el comportamiento del personal sanitario
21
,
24
,
26
y escasa capacidad de asesoramiento
18
,
21
También se encontró que era un factor de riesgo, como que los proveedores de atención médica no explicaran los problemas de suspender el medicamento, o una actitud inapropiada de los proveedores que conducía a conceptos erróneos o retrasos en la búsqueda de atención. Esto significa que las habilidades gerenciales y psicológicas son igualmente importantes además de las cuestiones técnicas de recursos humanos, la capacidad de diagnóstico de laboratorio o el conocimiento de los proveedores. En resumen, la interacción paciente-proveedor fue un factor significativo en la cascada de atención y el resultado de los pacientes con TB en la mayoría de los estudios.
Más allá de la fuerza laboral de salud, la otra esfera de factores contribuyentes del lado del sistema fueron los desafíos más amplios en la cadena de suministro, los problemas tecnológicos, el transporte de muestras y la creación de capacidad, principalmente a nivel institucional o del sistema de salud en su conjunto. Entre otros, los factores se reflejaron como un sistema de apoyo deficiente para el proveedor de terapia de observación directa (DOT), falta de disponibilidad del sistema de mensajería,
20
indisponibilidad de formularios de derivación,
20
irresponsabilidad en el seguimiento de los pacientes,
20
la proporción de pacientes con TB por unidades de TB, la complejidad de navegar dentro del centro de salud terciario y los centros de salud de base, instalaciones de diagnóstico y laboratorio inadecuadas,
20
transporte de medicamentos desde el instituto de salud periférica hasta el proveedor del DOT,
18
,
20
,
35
etc.
Factores contribuyentes del lado de la demanda (individual / social)
A nivel individual, se documentaron diversos factores. En una escala más amplia, la pobreza,
17
,
32
desempleo y limitaciones financieras,
10
,
17
,
24-27
,
31
,
33
,
38
migración,
26
analfabetismo
40
se destaca como factores importantes, como se documenta en la mayoría de los estudios. Seguido de lo cual, conciencia sobre la enfermedad / disponibilidad de servicios,
17
,
21
,
24
,
25
,
28
,
40
ignorancia o síntomas de autotratamiento,
10
,
18
,
20
,
21
,
24
,
26
,
28
mitos / creencias erróneas, vergüenza / problemas de confidencialidad
21
encontró que son contribuyentes significativos. Además, comportamientos personales como la adicción al alcohol, el tabaco, el tabaquismo
17
,
18
,
21
,
26-29
,
32
,
33
,
40
también contribuyen a la cascada de cuidados. Otros factores personales que permanecieron son el miedo al diagnóstico, el miedo a las medidas de resultado, el miedo a perder la ocupación, el miedo a la sociedad,
19
,
27
etc. Centrándose en los factores individuales más específicos para el tratamiento de la tuberculosis, factores como la incapacidad de recolectar el medicamento,
17
relacionados con viajes (transporte, costo),
18
,
31
abstinencia una vez que los síntomas desaparecen,
18
,
19
incapacidad para producir esputo,
20
experiencia pasada desagradable de DOT,
20
múltiples visitas / consultas de proveedores de atención médica,
23
,
32
retrasos en acercarse al proveedor después de dejar un proveedor anterior,
10
,
26
,
35
retrasos en la realización de la prueba y en la recopilación de resultados, negación propia para realizar la prueba,
10
,
26
insatisfecho con los servicios,
40
costo de diagnóstico y tratamiento
38
etc., siguieron siendo factores que contribuyeron al resultado de la cascada de atención de la tuberculosis. Además de esto, algunos de los factores específicos de los medicamentos antituberculosos también narrados en algunos de los estudios, entre otros la alta carga de píldoras,
17
efectos adversos de fármacos y tratamientos,
38
larga duración de la terapia
17
,
18
permaneció como la preocupación genérica de los pacientes con tuberculosis.
Algunos de los factores sociales, que son más específicos del contexto, deben abordarse para mejorar la cascada de la tuberculosis y otros desafíos de salud pública. Factores como el estigma
19
,
20
,
38
discriminación,
20
falta de familia al apoyo social,
27
,
29
,
32
asesoramiento negativo por parte de familiares / amigos
10
también contribuyen en gran medida a la cascada de cuidados.
Tabla 2
resume todos los factores (tanto del lado del sistema como del lado de la demanda) como se evidencia en la síntesis que contribuye a la cascada de cuidados.
Tabla 2
Factores contribuyentes resumidos del lado del sistema y del lado de la demanda a la cascada de la atención de la tuberculosis, como se demuestra en la revisión realizada en octubre de 2020 y febrero de 2021 en la India
Factores contribuyentes y retrasos integrales
Los retrasos se discutieron como retrasos de los pacientes o retrasos en el sistema de salud (retrasos tanto en el diagnóstico como en el tratamiento). Tanto los factores del lado del sistema como del lado de la demanda se documentaron como factores que contribuyeron a estos tres tipos de retrasos. La única excepción fue que no hubo factores del lado del sistema que contribuyan al retraso del paciente; sin embargo, la actitud / comportamiento del personal de salud y las instalaciones inadecuadas pueden estar indirectamente relacionadas. Entre los factores del lado de la demand
a, ignorar los síntomas / la esperanza de que los síntomas desaparezcan por sí solos (negación y ocultación),19
automedicación / autotratamiento de los síntomas de las farmacias privadas cercanas / remedios caseros o el uso de un curandero tradicional,
19
,
24
,
26
,
33
,
39
,
42
falta de conciencia sobre la enfermedad y los servicios,
24
malas condiciones socioeconómicas,
24
,
26
,
33
miedo a ser diagnosticado o miedo al aislamiento social,
26
adicciones
26
,
28
,
33
y migración
42
contribuyen principalmente a la demora del paciente. De manera similar, factores como la visita a múltiples proveedores de atención médica,
19
,
24
,
26
,
33
gasto anterior
43
o restricción financiera,
26
acceder / residir en un área que no es DMC / PHI,
35
rechazo / automedicación,
26
negación
26
,
42
y migración
26
se encuentran entre otros factores del lado de la demanda que se evidencian en el retraso diagnóstico de la cascada de atención. De los factores del lado del sistema, diagnóstico / cribado provisional inadecuado,
24
,
26
problemas de referencias cruzadas y especialmente de los proveedores informales,
19
,
26
,
39
Asesoramiento inadecuado para las pruebas relevantes para el diagnóstico de TB.
26
y demora en la recopilación de informes de microscopía de esputo
42
encontraron ser factores contribuyentes significativos.
De manera similar, en el nivel de tratamiento, el retraso, entre otros, el comportamiento deficiente centrado en el paciente del proveedor,
26
derivación del proveedor de diagnóstico a otro proveedor para el inicio del tratamiento,
26
retraso en la presentación de informes,
42
dar largos períodos de tratamiento sintomático a los pacientes
26
y entre los factores del lado de la demanda; múltiples visitas antes del inicio del tratamiento,
24
,
26
,
37
,
44
migración,
26
,
42
,
43
acceso físico a un centro de salud
36
encontraron ser los principales factores contribuyentes.
Figura 2
resume todos los factores (tanto del sistema como del lado de la demanda) que contribuyeron a las diferentes fases de retraso en la cascada de cuidados.
Figura 2
Integrar los factores que contribuyen a los retrasos de la cascada de atención de la tuberculosis, como se evidencia en la revisión realizada en octubre de 2020 y febrero de 2021 en la India.
Discusión
Con el fin de lograr los ambiciosos objetivos establecidos en la Estrategia End TB o para mejorar la cascada de atención de la TB, debemos comprender la dinámica de los factores contribuyentes. Es posible que solo abordar o fortalecer los factores del sistema no sea suficiente para abordar esta compleja cascada de atención.
En esta síntesis, aunque el objetivo no era cuantificar los factores de riesgo, hay pocos factores de riesgo destacados que se reflejaron en la mayoría de los estudios. Factores como las malas condiciones socioeconómicas,
10
,
17
,
24-27
,
31
,
33
,
38
conciencia de la enfermedad,
17
,
21
,
24
,
25
,
28
,
40
ignorancia / mitos,
10
,
18
,
20
,
21
,
24
,
26
,
28
adicciones,
17
,
18
,
21
,
26-29
,
32
,
33
,
40
estigma,
19
,
20
,
38
apoyo familiar
27
,
29
,
32
se encontró que son los principales factores que contribuyen a la exploración del lado de la demanda. De manera similar, en la exploración del lado del sistema, factores como la actitud del personal de salud,
21
,
24
,
26
retraso en la derivación para el diagnóstico
10
,
19
,
26
fueron los principales factores contribuyentes. Estos factores pueden tener un sesgo de selección ya que los objetivos del estudio incluido son diversos y la exploración se realizó en diferentes tipos de pacientes con tuberculosis. Aunque esta es una de las principales limitaciones de esta revisión, la síntesis actual para la India también se encuentra en una línea similar con los hallazgos globales.
Un estudio realizado por Datiko et al.
dieciséis
en Etiopía (2020) narró que las demoras en la búsqueda de atención están asociadas con factores como baja conciencia sobre la TB, residencia rural, alto estigma, género, número y tipo de instalaciones visitadas, costo de buscar atención de TB, pobreza, comorbilidad con el VIH, socio- situación económica y barreras culturales. Según el grupo de Subbaraman et al, para recibir un resultado exitoso en la cascada de atención de la tuberculosis, los factores de riesgo más importantes, como la demografía (p. Ej., Edad, sexo), el tipo de tuberculosis (p. Ej., Pulmonar, extrapulmonar, antecedentes de tratamiento previo), microbiológicos susceptibilidad (p. ej., formas de tuberculosis resistentes a los medicamentos), comorbilidades (p. ej., VIH, diabetes) u otros factores sociales (p. ej., vivir en migrantes, barrios marginales urbanos o comunidades indígenas) son importantes, entre otros, que deben abordarse con máxima prioridad.
8
Por lo tanto, los evaluadores del NTEP deberán pensar más allá del acceso y la cobertura de los servicios de atención médica y medir y mejorar sistemáticamente el monitoreo de los diversos factores que se sintetizan aquí a partir de los estudios indios incluidos. En la misma línea, la oficina regional europea de la OMS también recomendó desarrollar un sistema de atención de la tuberculosis centrado en las personas, haciendo hincapié en los beneficios financieros y de servicios de atención al nivel óptimo.
45
Un panel de expertos elaborado por Odone et al también recomendó que la prevención de la tuberculosis debería abordar una combinación compleja de determinantes biológicos y sociales.
46
Porque los pacientes con TB a menudo enfrentan desafíos más allá de su enfermedad, y que estos desafíos deben abordarse para poder brindar un diagnóstico, tratamiento y atención accesibles. Por lo tanto, los determinantes identificados en esta revisión podrían proporcionar un principio rector para la investigación futura y para los planificadores del programa NTEP y los formuladores de políticas sobre cómo capturar o monitorear esos determinantes más allá del nivel del sistema de salud para la atención universal de la tuberculosis.
En cuanto al Plan Estratégico Nacional (NSP) para la eliminación de la tuberculosis 2017-2025,
5
India debe comenzar a abordar seriamente los determinantes clave de la tuberculosis, especialmente la pobreza y las adicciones, que se han relacionado claramente con la tuberculosis y su mortalidad. Los problemas del estigma y las limitaciones financieras requerirán la colaboración intersectorial entre múltiples sectores, incluida la comunidad. Esta revisión también justifica el concepto de inclusión de la TB en los programas de protección social con un enfoque en la prevención y la protección de los pacientes del empobrecimiento, como indican Pai et al.
47
Además, la India debe abordar los principales factores del lado del sistema que ya se han identificado en la cascada de atención de la tuberculosis como parte de la demora, como las consultas múltiples o el rebote entre los sectores privado y / o informal y el sector público. Sin embargo, la pregunta sin respuesta en esta revisión es quién es responsable de abordar estos factores asociados, si el alcance del programa NTEP o todos los demás programas de salud pública deben converger y abordar de manera colaborativa. Los factores identificados en esta revisión, como pobreza, mitos / creencias, adicciones, involucran un fuerte contexto socioeconómico y requieren intervenciones a largo plazo; por lo tanto, esfuerzos como "Salud en todas las políticas (STP)"
48
,
49
podría ser el camino a seguir y recomendado para países como India.
Conclusión
Esta revisión sistemática de la literatura proporciona una visión de los diferentes factores del lado del sistema (personal sanitario, institucional) y del lado de la demanda (individual, social) que contribuyen al modelo de cascada de atención eficiente de la tuberculosis en la India. Los principales factores reflejados en la mayoría de los estudios fueron la condición socioeconómica, la conciencia de la enfermedad, los mitos / creencias, las adicciones entre los factores del lado de la demanda y la accesibilidad, la actitud del personal de salud, el retraso en la derivación para el diagnóstico entre el sistema. factores secundarios. Aunque ninguno de los estudios de la India capturó todos los factores de manera integral, se ha recomendado que los futuros estudios en cascada de atención consideren todos estos factores para comprender el resultado de la cascada. Además, se ha recomendado que los evaluadores del NTEP también deben preocuparse por estos diversos factores en su evaluación, ya que algunos de ellos afectan a los indicadores de resultados. Además, la responsabilidad de abordar estos diversos factores debe determinarse para mejorar la cascada de atención de la tuberculosis.
Descargo de responsabilidad
La Agencia de los Estados Unidos para el Desarrollo Internacional administra el programa de asistencia exterior de los Estados Unidos que brinda asistencia económica y humanitaria en más de 80 países en todo el mundo. Este estudio es posible gracias al generoso apoyo del pueblo estadounidense a través de la Agencia de los Estados Unidos para el Desarrollo Internacional (USAID). Los contenidos son responsabilidad de los autores y no reflejan necesariamente los puntos de vista de USAID o del Gobierno de los Estados Unidos.
Declaración de intercambio de datos
Todos los datos relevantes que respaldan los hallazgos de este estudio se encuentran dentro del manuscrito.
Aprobación ética y consentimiento para participar
No se requiere aprobación ética para este estudio, ya que no involucra a ningún participante humano / animal. Esto es de naturaleza secundaria.
Expresiones de gratitud
Deseamos agradecer al equipo de expertos del Instituto Indio de Salud Pública Gandhinagar por proporcionar valiosos aportes y comentarios al borrador final del manuscrito. Nos gustaría agradecer a World Health Partners (WHP) por su apoyo continuo en el proyecto Closing the Gaps in TB Care Cascade (CGC). Expresamos nuestro más sincero agradecimiento a nuestro donante, USAID Nueva Delhi, India, por financiar este estudio como parte de un proyecto más amplio, a saber, Cerrar las brechas en la cascada de atención de la tuberculosis.
Contribuciones de autor
Todos los autores contribuyeron por igual al desarrollo de este estudio. Todos los autores contribuyeron al análisis de datos, redacción o revisión del artículo, han acordado la revista a la que se enviará el artículo, dieron la aprobación final de la versión que se publicará y aceptan ser responsables de todos los aspectos del trabajo.
Fondos
Este estudio es posible gracias al generoso apoyo del pueblo estadounidense a través de la Agencia de los Estados Unidos para el Desarrollo Internacional (USAID). El trabajo descrito en este artículo se implementó en el marco del Proyecto de cierre de brechas en la atención de la tuberculosis de USAID, administrado por World Health Partners bajo los términos del Acuerdo de Cooperación Número 72038620CA00012. El personal de la agencia de financiación revisó críticamente el borrador y ofreció comentarios para mejorar el documento.
Divulgación
Los autores declaran no tener ningún conflicto de intereses en este trabajo.
Referencias
1.
Organización Mundial de la Salud. Informe mundial sobre la tuberculosis 2020. Ginebra; 2020. Disponible en:
https://www.who.int/publications/i/item/9789240013131
.
Accedido
julio
23
, 2021
.
2.
División Central de TB. India TB Report 2021. Nueva Delhi; 2021. Disponible en:
https://tbcindia.gov.in/index1.php?lang=1&level=1&sublinkid=4160&lid=2807
.
Accedido
julio
23
, 2021
.
3.
Singh S, Kumar S. Tuberculosis en India: camino hacia la eliminación.
Int J Prev Med
. 2019; 10 (1): 114. doi: 10.4103 / ijpvm.IJPVM_492_17
4.
Organización Mundial de la Salud (OMS). La estrategia End TB: estrategia global y objetivos para la prevención, la atención y el control de la tuberculosis después de 2015. Disponible en:
https://www.who.int/tb/strategy/End_TB_Strategy.pdf
. Consultado el 20 de febrero de 2021.
5.
Ministerio de Salud y Bienestar Familiar. Plan estratégico nacional para la tuberculosis: eliminación de 2017-2025 para 2025. Nueva Delhi; 2017. Disponible en:
https://tbcindia.gov.in/WriteReadData/NSP%20Draft%2020.02.2017%201.pdf
.
Accedido
julio
23
, 2021
.
6.
Bhardwaj AK. Programa de control de la tuberculosis de NTCP a RNTCP a NTEP.
Curación de la comunidad india J
. 2020; 32 (3): 469–470. doi: 10.47203 / IJCH.2020.v32i03.001
7.
Ku CC, Chen CC, Dixon S, Lin HH, Dodd PJ. Vías del paciente en la búsqueda de atención y tratamiento de la tuberculosis: un análisis a nivel individual de los datos del Seguro Nacional de Salud en Taiwán.
BMJ Glob Health
. 2020; 5: 2187.
8.
Subbaraman R, Jhaveri T, Nathavitharana RR. Cerrar brechas en la cascada de atención de la tuberculosis: una agenda de investigación orientada a la acción.
J Clin Tuberc Otros Mycobact Dis
. 2020; 19: 100144. doi: 10.1016 / j.jctube.2020.100144
9.
Subbaraman R, Nathavitharana RR, Mayer KH, et al. Construcción de cascadas de atención para la tuberculosis activa: una estrategia para el seguimiento de programas e identificación de brechas en la calidad de la atención.
PLoS Med
. 2019; 16 (2): e1002754. doi: 10.1371 / journal.pmed.1002754
10.
Mistry N, Lobo E, Shah S, Rangan S, Dholakia Y. Tuberculosis pulmonar en Patna, India: duraciones, retrasos y comportamiento de búsqueda de atención médica entre los pacientes identificados mediante encuestas de hogares.
J Epidemiol Glob Health
. 2017;7(4):241–248. doi:10.1016/j.jegh.2017.08.001
11.
Subbaraman R, Nathavitharana RR, Satyanarayana S, et al. The tuberculosis cascade of care in India's public sector: a systematic review and meta-analysis.
PLOS Med
. 2016;13(10):e1002149. doi:10.1371/journal.pmed.1002149
12.
Mbuthia GW, Olungah CO, Ondicho TG. Health-seeking pathway and factors leading to delays in tuberculosis diagnosis in West Pokot County, Kenya: a grounded theory study.
PLoS One
. 2018;13(11):e0207995. doi:10.1371/journal.pone.0207995
13.
World Health Organization. Standards for TB Care in India. New Delhi; 2014. Available from:
https://tbcindia.gov.in/showfile.php?lid=3061
.
Accessed
julio
23
, 2021
.
14.
Government of India. Nikshay: TB surveillance under National Tuberculosis Elimination Programme. Ministry of Health and Family Welfare. 2020 [cited November 23, 2020]. Available from:
https://nikshay.in/
.
Accessed
julio
23
, 2021
.
15.
European Patient's' Academy on Therapeutic Innovations. Risk factors in health and disease. 2017. Available from:
https://www.maltahealthnetwork.org/wp-content/uploads/2017/07/Risk-factors-in-health-and-disease.pdf
. Accessed October 12, 2020.
dieciséis.
Datiko DG, Jerene D, Suarez P. Patient and health system delay among TB patients in Ethiopia: nationwide mixed method cross-sectional study.
BMC Public Health
. 2020;20(1):1–10. doi:10.1186/s12889-020-08967-0
17.
Bhattacharya T, Ray S, Biswas P, Das D. Barriers to treatment adherence of tuberculosis patients: a qualitative study in West Bengal, India.
Int J Med Sci Public Health
. 2018;7(5):1. doi:10.5455/ijmsph.2018.0102220022018
18.
Bagchi S, Ambe G, Sathiakumar N. Determinants of poor adherence to anti-tuberculosis treatment in Mumbai, India.
Int J Prev Med
. 2010;1:223–232.
19.
McArthur E, Bali S, Khan A. Socio-cultural and knowledge-based barriers to tuberculosis diagnosis for women in Bhopal, India.
Indian J Community Med
. 2016;41(1):62. doi:10.4103/0970-0218.170990
20.
Shewade HD, Kokane AM, Singh AR, et al. Provider reported barriers and solutions to improve testing among tuberculosis patients 'eligible for drug susceptibility test': a qualitative study from programmatic setting in India.
PLoS One
. 2018;13(4):e0196162. doi:10.1371/journal.pone.0196162
21.
Deshmukh RD, Dhande DJ, Sachdeva KS, et al. Patient and provider reported reasons for lost to follow up in MDRTB treatment: a qualitative study from a drug resistant TB centre in India.
PLoS One
. 2015;10(8):e0135802. doi:10.1371/journal.pone.0135802
22.
Shewade D, Kokane AM, Singh AR, et al. High pre-diagnosis attrition among patients with presumptive MDR-TB: an operational research from Bhopal district, India.
BMC Health Serv Res
. 2017;17(1):249. doi:10.1186/s12913-017-2191-6
23.
Shringarpure KS, Isaakidis P, Sagili KD, Baxi RK. Loss-to-follow-up on multidrug resistant tuberculosis treatment in Gujarat, India: the WHEN and WHO of It.
PLoS One
. 2015;10(7):e0132543. doi:10.1371/journal.pone.0132543
24.
Valvi C, Chandanwale A, Khadse S, et al. Delays and barriers to early treatment initiation for childhood tuberculosis in India.
Int J Tuberc Lung Dis
. 2019;23(10):1090–1099. doi:10.5588/ijtld.18.0439
25.
Nimbarte SB, Wagh V, Selokar D. Health seeking behaviour among pulmonary tuberculosis patients in rural part of central India.
Int J Biomed
. 2011;2:394–397.
26.
Mistry N, Rangan S, Dholakia Y, Lobo E, Shah S, Patil A. Durations and delays in care seeking, diagnosis and treatment initiation in uncomplicated pulmonary tuberculosis patients in Mumbai, India.
PLoS One
. 2016;11(3):e0152287. doi:10.1371/journal.pone.0152287
27.
Velavan A, Purty AJ, Shringarpure K, et al. Tuberculosis retreatment outcomes and associated factors: a mixed-methods study from Puducherry, India.
Public Health Action
. 2019;8(4):187–193. doi:10.5588/pha.18.0038
28.
Helfinstein S, Engl E, Thomas BE, et al. Understanding why at-risk population segments do not seek care for tuberculosis: a precision public health approach in South India.
BMJ Glob Health
. 2020;5(9):e002555.
29.
Shewade HD, Govindarajan S, Thekkur P, et al. MDR-TB screening in a setting with molecular diagnostic techniques: who got tested, who didn't and why?
Public Health Action
. 2015;5:132–139.
30.
Singhi L, Sagili KD, Sharath BN, et al. Non-response to first-line anti-tuberculosis treatment in Sikkim, India: a risk-factor analysis study.
Public Health Action
. 2019;8(4):162–168. doi:10.5588/pha.18.0026
31.
Dhaked S, Sharma N, Chopra KK, Khanna A. Barriers and challenges in seeking healthcare by pediatric tuberculosis patients attending DOTS centers in urban areas of Delhi.
MAMC J Med Sci
. 2019;5(1):8. doi:10.4103/mamcjms.mamcjms_43_18
32.
Thomas BE, Suresh C, Lavanya J, et al. Understanding pretreatment loss to follow-up of tuberculosis patients: an explanatory qualitative study in Chennai, India.
BMJ Glob Health
. 2020;5:1974.
33.
Van Ness SE, Chandra A, Sarkar S, et al. Predictors of delayed care seeking for tuberculosis in southern India: an observational study.
BMC Infect Dis
. 2017;17(1):567. doi:10.1186/s12879-017-2629-9
34.
Ts L, Patil S; Secretary of Jan Swasthya Sahyog. Predictors of tuberculosis treatment outcomes among a retrospective cohort in rural, Central India.
J Clin Tuberc Other Mycobact Dis
. 2018;12:41–47. doi:10.1016/j.jctube.2018.06.005
35.
Paul D, Busireddy A, Nagaraja SB, et al. Factors associated with delays in treatment initiation after tuberculosis diagnosis in two districts of India.
PLoS One
. 2012;7(7):e39040. doi:10.1371/journal.pone.0039040
36.
Tripathy JP, Srinath S, Naidoo P, Ananthakrishnan R, Bhaskar R. Is physical access an impediment to tuberculosis diagnosis and treatment? A study from a rural district in North India.
Public Health Action
. 2013;3(3):235–239. doi:10.5588/pha.13.0044
37.
Tamhane A, Sathiakumar N, Vermund S, Kohler CL, Karande A, Ambe G. Pulmonary tuberculosis in Mumbai, India: factors responsible for patient and treatment delays.
Int J Prev Med
. 2012;3:569.
38.
Yerramilli A, Narreddy S, Anisetti RN, Grace KA, Rakuditti S. Patient's perceptions of barriers to tuberculosis care in private sector in India.
Open Forum Infect Dis
. 2019;6(Supplement_2):S497–8. doi:10.1093/ofid/ofz360.1236
39.
Yellappa V, Lefèvre P, Battaglioli T, Devadasan N, Van Der Stuyft P. Patients pathways to tuberculosis diagnosis and treatment in a fragmented health system: a qualitative study from a south Indian district.
BMC Public Health
. 2017;17(1):635. doi:10.1186/s12889-017-4627-7
40.
Vijay S, Kumar P, Chauhan LS, Vollepore BH, Kizhakkethil UP, Rao SG. Risk factors associated with default among new smear positive TB patients treated under DOTS in India.
PLoS One
. 2010;5(4):e10043. doi:10.1371/journal.pone.0010043
41.
Bhattacharya Chakravarty A, Rangan S, Dholakia Y, et al. Such a long journey: what health seeking pathways of patients with drug resistant tuberculosis in Mumbai tell us.
PLoS One
. 2019;14(1):e0209924. doi:10.1371/journal.pone.0209924
42.
Kulkarni PY, Kulkarni AD, Akarte SV, Bhawalkar JS, Khedkar DT, Sadan S. Treatment seeking behavior and related delays by pulmonary tuberculosis patients in E-ward of Mumbai Municipal Corporation, India.
Int J Med Public Health
. 2013;3(4):286. doi:10.4103/2230-8598.123474
43.
Konda S, Melo C, Giri P, Behera A. Determinants of delays in diagnosis and treatment of pulmonary tuberculosis in a new urban township in India: a cross-sectional study.
Int J Med Sci Public Health
. 2014;3(2):140. doi:10.5455/ijmsph.2013.011120131
44.
Sreeramareddy CT, Qin ZZ, Satyanarayana S, Subbaraman R, Pai M. Delays in diagnosis and treatment of pulmonary tuberculosis in India: a systematic review.
Int J Tuberc Lung Dis
. 2014;18(3):255–266. doi:10.5588/ijtld.13.0585
45.
World Health Organization Regional Office for Europe. A people-centred model of TB care. Copenhagen, Denmark; 2017. Available from:
http://www.euro.who.int/
.
Accessed
julio
23
, 2021
.
46.
Odone A, Roberts B, Dara M, Van Den Boom M, Kluge H, McKee M. People- and patient-centred care for tuberculosis: models of care for tuberculosis.
Int J Tuberc Lung Dis
. 2018;22(2):133–138. doi:10.5588/ijtld.17.0608
47.
Pai M, Bhaumik S, Bhuyan SS. India's plan to eliminate tuberculosis by 2025: converting rhetoric into reality.
BMJ Glob Health
. 2017;2(2):e000326. doi:10.1136/bmjgh-2017-000326
48.
World Health Organization (WHO). Health in All Policies (HiAP) framework for country Action. Geneva; 2014. Available from:
https://www.who.int/healthpromotion/hiapframework.pdf
.
Accessed
julio
23
, 2021
.
49.
Synnevåg ES, Amdam R, Fosse E. Legitimising inter-sectoral public health policies: a challenge for professional identities?
Int J Integr Care
. 2019;19(4):9.
https://www.ijic.org/articles/10.5334/ijic.4641/
This work is published and licensed by Dove Medical Press Limited. The full terms of this license are available at
https://www.dovepress.com/terms.php
and incorporate the
Creative Commons Attribution - Non Commercial (unported, v3.0) License
.By accessing the work you hereby accept the Terms. Non-commercial uses of the work are permitted without any further permission from Dove Medical Press Limited, provided the work is properly attributed. For permission for commercial use of this work, please see paragraphs 4.2 and 5 of
our Terms
.
Descargar Articulo
[PDF]




